La columna vertebral es un sistema biocinemático único; es capaz de soportar cargas sin sufrir daños, pero, como cualquier estructura, se desgasta con el tiempo. A una edad temprana, se mantiene un estado estable gracias a las rápidas capacidades regenerativas, pero después de los 50 años, su suministro se desvanece gradualmente, lo que conduce a la formación de osteocondrosis.
La osteocondrosis es la patología degenerativa-distrófica más común de la columna vertebral que, a medida que avanza, se propaga a estructuras cercanas del segmento espinal.
Teorías del desarrollo
Se desconoce la etiología de la osteocondrosis. Teorías actualmente existentes sobre el desarrollo de esta enfermedad:
- Metabólico.Cambios en el metabolismo del disco vertebral debido a su deshidratación (la cantidad de agua a una edad temprana es del 88%, con la edad el contenido de agua disminuye al 60%).
- Vascular.Cambios en la circulación espinal (ocurre en la edad adulta, pero es posible un desarrollo más temprano debido a lesiones, trastornos metabólicos, infecciones).
Estas teorías a veces se combinan en una: la involución, que se basa en una violación del trofismo, especialmente en aquellos tejidos en los que no hay vasos. En la infancia, existe una red vascular en los discos intervertebrales, pero después de la formación completa de la arquitectura de la columna, esta red se cierra con tejido conectivo.
- Teoría hormonalmás controvertido. El estado hormonal juega un papel determinado en el desarrollo de la osteocondrosis, pero no es apropiado referirse únicamente a los niveles hormonales. Esta teoría es más relevante para las mujeres posmenopáusicas.
- Teoría mecánicahabla de la conexión entre la aparición de osteocondrosis y la sobrecarga de determinadas partes de la columna.
- Teoría de la anomalía- un caso aislado de la teoría mecánica. Las anomalías de los cuerpos vertebrales, la fusión de los cuerpos y la falta de fusión del arco debido a un biomecanismo inadecuado estimulan la sobrecarga de los discos vertebrales y provocan la destrucción del tejido óseo.
Estas teorías tienen derecho a existir, pero ninguna de ellas es universal. Es más correcto llamar a la osteocondrosis una enfermedad multifactorial, que se caracteriza por una predisposición genética y factores provocadores.
Factores que contribuyen al desarrollo de la enfermedad.
- Factor de gravedad:para la columna, cualquier desplazamiento no fisiológico no es más que un desencadenante de muchas reacciones musculares.
- Factor dinámico: cuanto mayor y más larga es la carga sobre la columna, más y más tiempo está sujeta a traumatismos (personas propensas a posiciones forzadas durante mucho tiempo; levantamiento constante de objetos pesados).
- Factor dismetabólico:Nutrición insuficiente de la columna vertebral debido a trastornos autoinmunes, efectos tóxicos.
Se sabe que el consumo de alimentos preparados en platos de aluminio provoca su acumulación en los huesos, lo que posteriormente contribuirá a la formación de osteocondrosis. El uso de alimentos elaborados con una aleación de aluminio y hierro tiene un efecto adverso en el cuerpo humano. Al preparar los alimentos, las micropartículas ingresan al tracto gastrointestinal y, como también contienen plomo, este metal se acumula en el cuerpo, cuya intoxicación se expresa por neuroosteofibrosis (cambios defectuosos en el tejido en la unión del tendón y el músculo).
- Factor genético.Cada persona tiene un nivel individual de flexibilidad, que se correlaciona directamente con la proporción de fibras del tejido conectivo (colágeno y elastina) y se hereda genéticamente. A pesar de todo lo anterior, existen normas en la proporción de fibras; las desviaciones conducen a un desgaste más rápido de la columna vertebral.
- factor biomecánico– movimientos no fisiológicos en la superficie articular de la columna. Esto es causado por atrofia muscular (el síntoma clínico es dolor que aparece al agacharse y girar).
- Factor aséptico-inflamatorio– más a menudo un proceso inflamatorio rápido en los discos intervertebrales. Los microdefectos se forman en la columna debido a la desnutrición del disco espinal. En estos microdefectos se forman áreas de tejido muerto.
Síntomas de osteocondrosis de la columna vertebral.
El síntoma principal de la osteocondrosis es el dolor de espalda, que puede ser constante o periódico, doloroso o agudo, y con mayor frecuencia se intensifica con movimientos bruscos y actividad física.
La osteocondrosis es una enfermedad común entre los deportistas. Surge de una discrepancia entre las capacidades fisiológicas y las cargas motoras, que contribuyen al microtraumatismo y al desgaste del tejido espinal.
La localización de los síntomas depende en gran medida de la parte de la columna en la que se produce el proceso patológico (cervical, torácica, lumbosacra). Si el proceso patológico se localiza en varias partes, esta condición se llama osteocondrosis mixta.
| Tipo de osteocondrosis | Cervical | Pecho | lumbosacra | Mezclado |
|---|---|---|---|---|
| Cuadro clinico |
|
|
|
el dolor es estable o se extiende a todas las partes de la columna. |
| Complicaciones |
|
|
mielopatía por compresión (compresión de la médula espinal por diversas neoplasias). |
todas las complicaciones que son posibles con la osteocondrosis cervical, torácica y lumbosacra. |
Etapas de la osteocondrosis
| Etapas | Primero | Segundo | Tercero | Cuatro |
|---|---|---|---|---|
| Cambios en la columna |
|
|
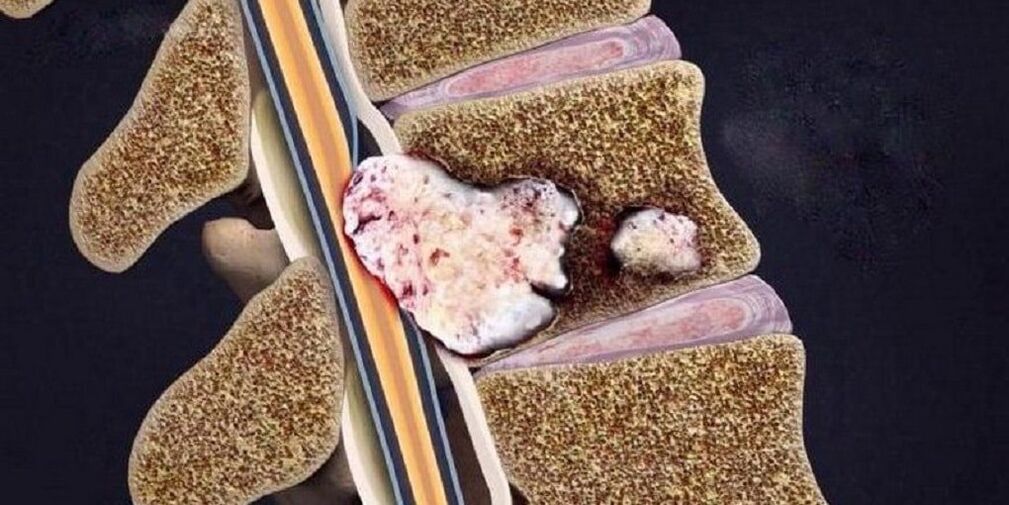
Rotura y desplazamiento del disco espinal con inmersión de otros elementos circundantes en su cavidad, lo que provoca el desarrollo de síntomas locales de inflamación. | Destrucción de otros elementos de la articulación intervertebral, disposición patológica de las superficies articulares, crecimientos óseos marginales. |
| Quejas de pacientes | Ausente o indica malestar al permanecer mucho tiempo en la misma posición. | Malestar y dolor con ciertos tipos de ejercicio. | Dolor en la espalda, cuello, zona lumbar, sacro o cóccix, depende de la localización. | Dolor constante en toda la columna. |
Diagnóstico diferencial
- Infarto agudo del miocardio.El dolor se concentra en la zona del corazón y sólo desde allí se irradia (se extiende) al cuello, la mandíbula inferior y el brazo. La enfermedad comienza sin motivo o después de realizar actividad física con la aparición de dolores compresivos no asociados al movimiento de la columna. Después de media hora, el dolor alcanza su máximo, la persona desarrolla dificultad para respirar y miedo a la muerte. El diagnóstico se confirma mediante un electrocardiograma (ECG) y marcadores de necrosis miocárdica.
- Hemorragia subaracnoidea(hemorragia entre la aracnoides y la piamadre del cerebro). En algunos casos, debido al efecto tóxico de la sangre derramada en las raíces de la columna, puede producirse un dolor intenso en la columna. El principal signo clínico es la presencia de sangre en el líquido cefalorraquídeo.
- Anomalías de la columna.Exploración mínima: radiografía de cráneo y columna cervical en proyecciones frontal y lateral. Las anomalías más comunes de la columna son: fusión del atlas (la primera vértebra cervical) con el hueso occipital, depresión de los bordes del agujero occipital hacia la cavidad craneal, fusión de las vértebras, cambios en la forma y tamaño de la columna. vértebras.
- Linfadenitis cervicalTambién puede ir acompañado de dolor de cuello, a veces agravado al agacharse y girar. Hacer un diagnóstico no es difícil: ganglios linfáticos agrandados y dolorosos; Historia de dolores de garganta frecuentes.
- Mieloma múltiple.El dolor en la columna aparece gradualmente, en un contexto de pérdida de peso progresiva y fiebre periódica. El principal signo de laboratorio es la proteína en la orina.
- Tumor o metástasis en la columna.La evidencia a favor de una neoplasia maligna es: pérdida progresiva de peso corporal, cambios de laboratorio, así como ecografía de las fuentes de metástasis: riñones, pulmones, estómago, glándula tiroides, próstata.
- Poliartritis reumática e infecciosa-alérgica.diferenciado por antecedentes médicos, temperatura corporal moderadamente elevada y daño predominante a las articulaciones grandes.
- Depresión enmascarada. Los pacientes "imponen" patologías inexistentes (en este contexto, síntomas de osteocondrosis), un intento de explicarles la esencia de lo que está sucediendo se topa con un muro de malentendidos. Los signos de depresión enmascarada son: disminución del estado de ánimo, la concentración y el rendimiento; alteraciones del sueño y del apetito; pensamientos y acciones suicidas.
- Úlcera péptica de estómago y duodeno, pancreatitis y colecistitis.se diagnostican mediante la conexión del dolor con la ingesta de alimentos, pruebas de laboratorio (FGDS, análisis de sangre general, análisis de sangre bioquímico, actividad de las enzimas pancreáticas, examen de ultrasonido de los órganos abdominales).
Diagnóstico de osteocondrosis.
- Muy a menudo, un paciente se queja ante un neurólogo, quien recopila una anamnesis de la vida y la enfermedad del paciente y realiza un examen neurológico. Un neurólogo examina la columna en tres opciones (de pie, sentado y acostado). Al examinar la espalda, preste especial atención a la postura, los ángulos inferiores de los omóplatos, las crestas de los huesos ilíacos, la posición de la cintura escapular y la expresión de los músculos de la espalda. Durante la palpación se determinan la deformación, el dolor y la tensión muscular.
- Al establecer un diagnóstico de osteocondrosis, es necesaria una consulta adicional con especialistas especializados para excluir patologías con síntomas similares (cardiólogo, terapeuta, reumatólogo).
- Realización de pruebas de laboratorio obligatorias (análisis de sangre general, análisis de orina general, análisis de sangre bioquímico).
- Los estudios que lo confirman son fundamentales:
- radiografía de la columna vertebral en dos proyecciones– el método más sencillo para identificar cambios en la columna vertebral (estrechamiento de la brecha entre las vértebras);
Dependiendo del grado, se ven varios cambios en las radiografías:
Grado Primero Segundo Tercero Cuatro signos de rayos x Sin signos radiológicos. Cambios en la altura de los discos intervertebrales. Protrusión (abultamiento hacia el canal espinal) de discos intervertebrales o incluso prolapso (pérdida). Formación de osteofitos (crecimientos óseos marginales) en el punto de contacto de las vértebras. - tomografía computarizada (CT) y resonancia magnética nuclear (MRI)– utilizado no sólo para identificar cambios en la columna, sino también para determinar patologías en otros órganos;
- USDG MAG (Dopplerografía por ultrasonido de las principales arterias de la cabeza)– examen de ultrasonido del sistema circulatorio de la cabeza y el cuello, que permite diagnosticar el grado de cambios en los vasos sanguíneos lo antes posible.
- radiografía de la columna vertebral en dos proyecciones– el método más sencillo para identificar cambios en la columna vertebral (estrechamiento de la brecha entre las vértebras);
¿Qué métodos de tratamiento existen para la osteocondrosis?
Terapia de drogasdebe ser estrictamente individual y diferenciado, la prescripción de medicamentos la realiza un médico después del diagnóstico.
Los principales fármacos utilizados en el tratamiento de la osteocondrosis:
- El alivio del dolor se lleva a cabo con la ayuda de analgésicos y antiinflamatorios no esteroides (AINE). El tratamiento con AINE debe ser lo más breve posible, de 5 a 7 días son suficientes para aliviar el dolor. Si el dolor no está bien controlado y se necesita una dosis constante de medicamentos que alivien el dolor, se pueden tomar inhibidores selectivos de la COX-2.
- Los antiespasmódicos reducen el dolor y alivian los espasmos musculares.
- Método transcutáneo de alivio del dolor: ungüento, cuyo ingrediente activo es un AINE; crema anestésica; aplicaciones con medicamentos antiinflamatorios y analgésicos; se agregan corticosteroides para mayor efecto.
- Tratamiento destinado a regenerar un nervio inflamado o comprimido, así como a mejorar la microcirculación sanguínea: vitaminas del grupo B, fármacos neuroprotectores, ácido nicotínico.
- Condroprotectores orales: glucosamina, sulfato de condroitina. Ayudan a detener los cambios destructivos en el cartílago cuando se toman con regularidad. Los condroprotectores están integrados en la estructura del tejido del cartílago, lo que aumenta la formación de matriz ósea y reduce la destrucción de las articulaciones. La composición más favorable: sulfato de condroitina + sulfato de glucosamina + clorhidrato de glucosamina + medicamentos antiinflamatorios no esteroides (AINE). Estos medicamentos se denominan condroprotectores combinados.
Métodos de tratamiento no farmacológicos:
Medidas neuroortopédicas.Un punto importante en el tratamiento de la osteocondrosis es el cumplimiento de un régimen racional de actividad física. Permanecer en cama durante mucho tiempo y una cantidad mínima de actividad física no solo no beneficia la columna, sino que también provoca un síntoma permanente: el dolor de espalda.
Ejercicio terapéutico (fisioterapia)se prescribe cuando el paciente se encuentra en condiciones satisfactorias (especialmente durante el período en que los signos de la enfermedad disminuyen), el objetivo principal es fortalecer el corsé muscular.
Para prevenir caídas, mejorar la coordinación de los movimientos y el funcionamiento del aparato vestibular (relevante para pacientes de edad avanzada), en la fisioterapia se utilizan discos de equilibrio, plataformas y caminos.
Terapia manualcon fuertes dolores en el cuello. Se prescribe con especial vigilancia y según indicaciones estrictas. El objetivo principal es eliminar los cambios patobiomecánicos en el sistema musculoesquelético. El motivo principal para prescribir terapia manual es la tensión patológica de los músculos paravertebrales. No se olvide de una serie de contraindicaciones para este tipo de tratamiento, que son relevantes para la osteocondrosis: osteofitos masivos (crecimientos patológicos en la superficie del tejido óseo), que se forman en la cuarta etapa del desarrollo de esta patología.
Procedimientos fisioterapéuticos en el período agudo:
- ultrasonido;
- fonoforesis;
- irradiación ultravioleta;
- corrientes impulsivas;
- Estimulación neuroeléctrica.
Procedimientos fisioterapéuticos en el período subagudo:
- electroforesis;
- magnetoterapia.
Masaje.De todos los tipos se utiliza un masaje superficial, relajante con elementos de frotamiento. Tan pronto como el síntoma del dolor se alivia con la ayuda del masaje, pasan suavemente a elementos de frotamiento más intensos. Al dominar la técnica del masaje de acupresión (local), se da preferencia a este tipo.
La cuestión de las intervenciones quirúrgicas se decide de forma estrictamente individual, según las indicaciones y el estado del paciente.

Acciones preventivas

- Selección competente de muebles (especialmente en el lugar de trabajo). La silla de trabajo consta de un respaldo plano y macizo. La cama incluye un colchón de dureza moderada, una almohada de suavidad media (si es posible, un colchón y una almohada ortopédicos).
- Corrección de visión, postura, mordida.
- Selección racional de calzado (especialmente importante para los conductores). La medida máxima del tacón es de 5 cm.
- Usar cinturón de fijación, vendaje o corsé mientras se trabaja.
- Corrección de movimientos: evitar agacharse y girar, levantar pesas con la espalda recta y las piernas dobladas a la altura de las rodillas.
- Cambie la posición del cuerpo con más frecuencia: no permanezca de pie ni sentado durante mucho tiempo.
- Nutrición adecuada: limite la cantidad de alimentos dulces, salados, grasos y picantes. El alimento más peligroso para los huesos es el azúcar blanco, ya que separa el calcio del tejido óseo. La dieta debe incluir frutas, bayas, verduras, huevos, nueces, carne, riñones, hígado, pescado, legumbres y productos lácteos.
- Protéjase de los cambios bruscos de temperatura, el agua caliente en un baño, sauna, piscina, etc. es especialmente peligrosa, ya que relaja los músculos de la espalda e incluso una pequeña lesión en este estado no se siente, pero tiene consecuencias trágicas para el columna vertebral, e incluso en general para el sistema musculoesquelético.
- Los procedimientos con agua no son solo una medida preventiva, sino también terapéutica. La natación combina estiramiento y relajación de los músculos.
- Tratamiento de enfermedades crónicas.
- Vacaciones activas y regulares.
Ejemplos de ejercicios eficaces para prevenir la osteocondrosis cervical que se pueden realizar directamente en el lugar de trabajo:
- sentado en una silla, mirando hacia adelante. El cepillo cubre y sostiene la mandíbula inferior. Presionar la cabeza hacia adelante y hacia abajo mediante resistencia (fase de tensión); relajando y estirando los músculos del cuello, mueva lentamente la cabeza hacia atrás (fase de relajación);
- sentado en una silla, mirando hacia adelante. La palma derecha está en la mejilla derecha. Incline lentamente la cabeza hacia la izquierda, intente tocar nuestro hombro izquierdo con la oreja y permanezca en esta posición durante 3-5 segundos. Palma izquierda en la mejilla izquierda y haga lo mismo, respectivamente, en el hombro derecho;
- sentado en una silla, mirando hacia adelante. Las manos están sobre tus rodillas. Inclinamos la cabeza hacia la derecha, la mantenemos durante 5-7 segundos y muy lentamente volvemos a la posición inicial. Luego inclinamos la cabeza hacia la izquierda y, en consecuencia, hacemos lo mismo.
Conclusión
La alta frecuencia y la importancia social de la osteocondrosis determinan el interés científico por este problema. La enfermedad no sólo afecta a las personas mayores, sino que se presenta cada vez más entre los jóvenes, lo que atrae la atención de neurólogos, neurocirujanos, traumatólogos ortopédicos y otros especialistas. El diagnóstico oportuno y el tratamiento adecuado de esta patología aseguran la adaptación social y la calidad de vida futura.
















































